Mpox
Mpox (anciennement appelé "variole du singe" ou "monkeypox") est une maladie circulant depuis des décennies en Afrique de l’Ouest et du centre.
Dernière mise à jour le 04 février 2025
L’essentiel
- Mpox (anciennement appelé « variole du singe » ou « orthopoxvirose simienne ») est une maladie circulant depuis des décennies en Afrique de l’Ouest et du centre.
- En 2022, pour la première fois, une transmission inter-humaine soutenue a été observée dans plusieurs pays du monde, y compris en Europe et en France.
Origine et propagation du virus mpox
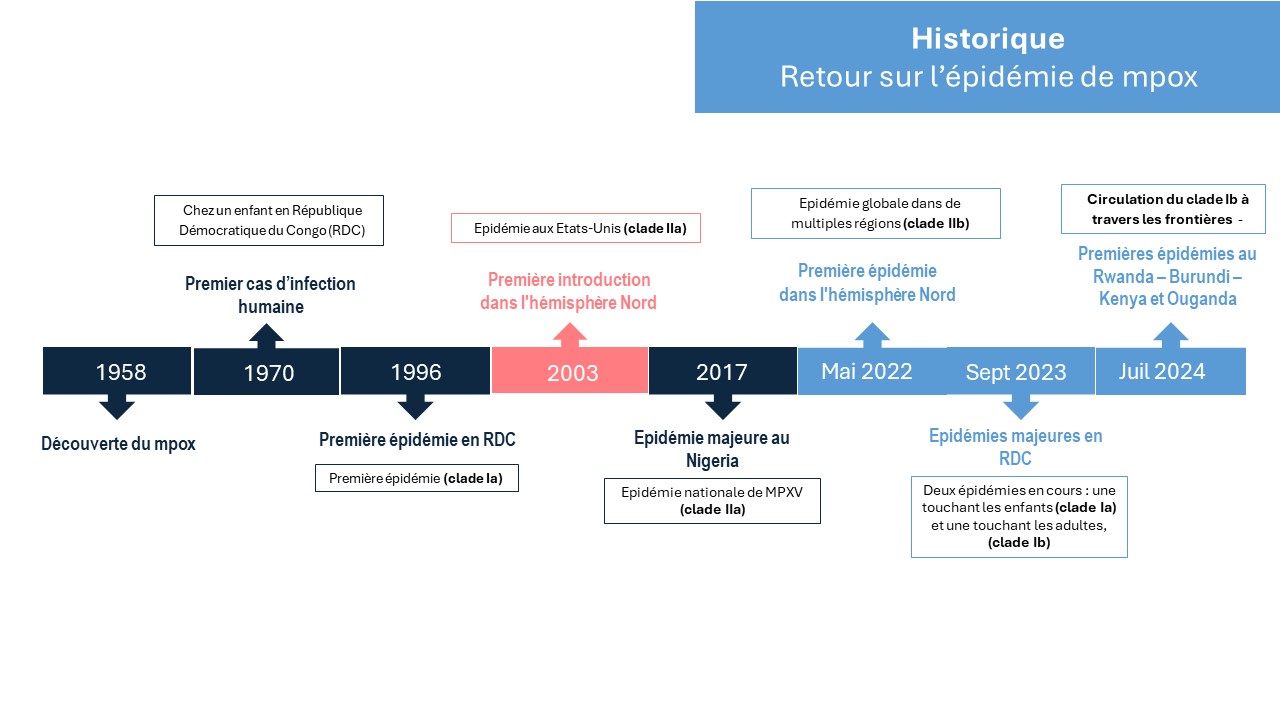
Historique : retour sur l’épidémie de mpox
La maladie mpox est provoquée par l’orthopoxvirus MPXV, virus apparenté à la variole. Identifié en 1958 au sein d’un élevage de singes de laboratoire au Danemark, le virus mpox a été détecté chez l’homme pour la première fois en 1970 en République démocratique du Congo (RDC).
Le virus a été la cause de flambées épidémiques de plus en plus fréquentes en Afrique de l’Ouest et du centre. La particularité de celle débutée en 2022 est liée à son mode de transmission par contacts sexuels, peu observé jusqu’alors dans les précédentes épidémies. Depuis le début de l’année 2023, la fréquence croissante des épidémies dans les régions africaines, en particulier en République démocratique du Congo (RDC). Cette hausse des cas s’accompagne d’une expansion préoccupante de la zone de propagation du virus mpox en Afrique centrale, d’abord dans de nouvelles provinces de la RDC, puis au sein de pays frontaliers qui n’avaient jamais documenté de circulation active du mpox auparavant : au Burundi, au Kenya et en Ouganda. Les données de surveillance ont révélé que ces nouvelles infections en dehors du territoire congolais étaient attribuables à un nouveau variant du clade I MPXV (sous-lignée Ib).
Ceci est devenue une préoccupation majeure conduisant l’Organisation mondiale de la santé à déclarer, le 14 août 2024, pour la deuxième fois l’épidémie de mpox comme une urgence de santé publique de portée internationale (USPPI).
Deux souches de virus : clade I et II
Deux souches du virus MPXV ont été décrites jusqu’à présent : le clade I décrit depuis les années 1970 en Afrique centrale, et le clade II présent en Afrique de l’Ouest.
- Le clade I provoque des formes de la maladie plus grave, avec des taux de mortalité allant jusqu’à 10 % chez les personnes vulnérables et les enfants (sous lignée Ia), bien que les épidémies les plus récentes soient associées à taux de mortalité plus faibles.
- Le clade II, dont la sous lignée IIb est à l’origine de l’épidémie mondiale qui a débuté en 2022 (qui a atteint préférentiellement les hommes ayant des relations sexuelles avec des hommes (HSH)). Les infections par le mpox de clade II sont décrites avec moins de formes sévères et de décès.
Transmission du virus
La transmission interhumaine se produit par contact direct avec une personne infectée, à travers principalement par contact cutané étroit avec les lésions cutanées de la maladie ou les muqueuses internes comme la bouche, ainsi que de manière indirecte par des objets que le malade a contaminés, comme des vêtements ou du linge de lit.
Symptômes et traitements du mpox
Les symptômes
Cette maladie se manifeste par une phase d’éruption cutanée caractéristique : des vésicules, pustules, parfois de grande taille, pouvant atteindre tout le corps notamment paumes et plantes de pieds, visage, cuir chevelu, région ano-génitale, bouche. Les lésions sont très douloureuses. En ce qui concerne le clade IIb notamment ; mais aussi à priori le clade Ib, les lésions sont localisées principalement dans les zones ano-génitales. Les autres symptômes fréquemment retrouvés sont la fièvre, des douleurs musculaires et une augmentation de volume important des ganglions.
La période d’incubation est de 7 à 17 jours. La majorité des patients guérissent spontanément au bout de 2 à 4 semaines.
Les traitements
Le traitement de la maladie mpox a pour but de soigner l’éruption cutanée, d’atténuer les douleurs et de prévenir les complications. Plusieurs antiviraux ont une activité in vitro ou in vivo sur les orthopoxvirus mais ne disposent pas encore de données consolidées d’efficacité chez l’homme. Trois pourraient être utilisés pour le traitement des formes sévères de la maladie à MPXV: le técovirimat, le cidofovir et le brincidofovir. Depuis le 28/01/2022, le Tecovirimat dispose en France d’une autorisation de mise sur le marché (AMM) européenne octroyée sous circonstances exceptionnelles et est au cœur de plusieurs essais cliniques en France et à l’international visant à évaluer sont efficacité sur le clade IIb mais aussi en cas d’infection à MPXV de clade I.
Les vaccins
La Haute Autorité de santé (HAS) a actualisé ses recommandations vaccinales le 2 septembre 2024. Les deux stratégies utilisées en 2022 sont à nouveau recommandées :
- l’une préventive pour les personnes non ou incomplètement vaccinées présentant un haut risque d’exposition au virus ;
- et l’autre réactive pour les personnes en contact avec des cas identifiés dans les 4 à 14 jours.
- Enfin, la HAS recommande l’administration d’une dose de rappel pour les personnes vaccinées il y a plus de deux ans et nés après 1980 et n’ayant pas été infecté par le MPXV depuis.
Ainsi, la HAS recommande que soient éligibles à une vaccination avec le vaccin MVA-BN (Imvanex ou Jynneos ; vaccins anti varioloique de troisième génération) les personnes à haut risque d’exposition au virus, soit :
- Les hommes ayant des relations sexuelles avec des hommes (HSH) et les personnes trans rapportant des partenaires sexuels multiples ;
- Les personnes en situation de prostitution ;
- Les professionnels des lieux de rencontre sexuelle, quel que soit le statut de ces lieux ;
- Les partenaires ou les personnes partageant le même lieu de vie que les personnes mentionnées ci-dessus.
Les vaccins développés contre la variole peuvent être utilisés pour protéger du MPVX. Les données d’efficacité en vie réelle issues des études conduites depuis le début de l’épidémie mondiale de mpox en 2022 (clade IIb), chez des personnes éligibles à la vaccination ont montrer une efficacité préventive de la vaccination autour de 80% après deux doses.
Par ailleurs, le Haut Conseil de la santé publique (HCSP) a été saisi par la DGS pour émettre des recommandations de prévention et de vaccination pour le mpox pour les personnes se rendant dans une zone de circulation active du mpox de Clade I. Le HCSP considère que les voyageurs les plus à risque de mpox dans le contexte actuel sont :
- Les personnes ayant des pratiques sexuelles à risque indépendamment de la destination ;
- Les professionnels de santé et les travailleurs humanitaires se rendant dans une zone de circulation active du MPXV de clade I (a et/ou b), en particulier la République démocratique du Congo et les pays limitrophes de la région des grands lacs ;
- Les personnes originaires des zones de circulation active du MPXV de clade I (a et/ou b) partant rendre visite à la famille et à leurs connaissances ;
- Les personnes immunodéprimées se rendant dans les zones de circulation active du MPXV de clade I (a et/ou b).
Pour ces personnes, le HCSP recommande la vaccination avec un vaccin de 3ème génération
Toutefois, les questions persistent sur leur efficacité en vie réelle sur le clade I, les corrélats de protections, la durée de l’immunité, l’efficacité et l’innocuité chez les enfants et les femmes enceintes. Des projets de recherche sont donc nécessaires pour mieux comprendre et prendre en charge la maladie.
Avis de la HAS Avis du HCSPRecherche : les actions de l’ANRS MIE
L’ANRS MIE a ouvert une cellule de crise de niveau 1 sur l’épidémie de mpox en RDC en novembre 2023. Une veille scientifique y est disponible, mise à jour de manière régulière.
Depuis le 14 aout, les actions suivantes ont étés menées :
- Passage de la veille scientifique autour de mpox à une fréquence hebdomadaire
- Mise en place d’une animation scientifique pour assurer la bonne circulation de l’information scientifique et favoriser la communication entre les scientifiques et autorités françaises et pour identifier les questions de recherche. Dans ce cadre plusieurs réunions ont étés organisées avec les experts nationaux et internationaux (membres du Réseau International de l’ANRS MIE) et les associations.
- Participation de l’ANRS MIE à des actions de coordination européennes et internationales
- Réponse aux média et diffusion de l’information scientifique auprès des médias et du grand public
- Forte de son engagement dans la réponse coordonnée aux épidémies, l’agence est également heureuse de contribuer à hauteur de 500 000 euros à l’appel à projets d’urgencelancé par le Global Heath EDCTP 3.
- L’ANRS MIE coordonne également le projet MPX-RESPONSE. Ce projet est une initiative de l’Union Européenne visant à renforcer la capacité de réponse aux épidémies de mpox en améliorant la surveillance, la détection précoce, la prévention, et les stratégies de gestion des cas dans plusieurs pays européens.
- L’essai ANRS DOXYVAC, promu et financé par l’ANRS MIE a permis d’améliorer les connaissances sur la vaccination en montrant que le déploiement rapide de la vaccination antivariolique permet de réduire le risque de mpox.
- Enfin le projet Panafpox, démarré depuis octobre 2022, s’appuie sur une approche « One health » pour documenter l’étendue des infections par le virus mpox. L’objectif est d’évaluer la fréquence et le risque de transmissions entre des espèces animales et l’Homme en Afrique centrale et de l’Ouest.
Cellule Émergence mpox
Statut : suspendue depuis septembre 2025 – niveau 1

Projet MPX-RESPONSE : lutter contre l’infection par le virus mpox
Renforcement de la capacité de l’Europe à apporter une réponse rapide à l’épidémie internationale de variole simienne (mpox)

Le projet Panafpox
Documenter l’étendue des infections par le virus mpox en Afrique
Priorités de recherche sur le mpox de l’ANRS MIE
Les priorités de recherche définies par l’agence sont :
- Étude des réservoirs animaux : identification des espèces responsables du spill-over dans les zones endémiques (franchissement de la barrière d’espèces par le virus, avec transmission de l’animal à l’homme) ;
- Développement de méthodes diagnostiques adaptées : moléculaires, sérologiques, chez l’homme et l’animal ; notamment la mise à disposition d’outils de diagnostic rapide ;
- Mieux comprendre la dynamique de circulation du virus (chez l’animal et chez l’homme) et les modes de transmission interhumaine : séroprévalence, transmission sexuelle, transmission par gouttelettes, persistance du virus dans les fluides biologiques, étude de la durée de la contagiosité, étude de modélisation et surveillance génomique afin d’anticiper et d’orienter les politiques de santé publique ;
- Histoire naturelle et la physiopathologie du nouveau clade Ib ;
- Etude en sciences humaines et sociales, nécessités d’études socio comportementales ; sur stratégies de communication adaptées pour lutter contre la stigmatisation et rassurer les populations face à la crainte de cette maladie ; besoin de projet sur l’infodémie ;
- Efficacité du vaccin en vie réelle sur le clade Ib ; durabilité de la réponse vaccinale ; innocuité et efficacité chez les enfants et les femmes enceintes, développement d’autres vaccins
- Efficacité de traitement à évaluer par des essais cliniques randomisées, contrôlés et multi-pays.
L’actualité mpox de l’ANRS MIE

BE READY : Cérémonie de lancement
La cérémonie officielle de lancement du Partenariat est prévue le 17 février 2026 à Paris, France.
11 décembre 2025
Publications
- Gessain A, et al. Monkeypox. N Engl J Med. 2022.
- Ferré VM, et al. Detection of Monkeypox Virus in Anorectal Swabs From Asymptomatic Men Who Have Sex With Men in a Sexually Transmitted Infection Screening Program in Paris, France. Ann Intern Med. 2022.
- Thy M, et al. Breakthrough infections after post-exposure vaccination against Monkeypox. N Eng l J med. 2022.